- Trang chủ
- Giới thiệu
- Giới thiệu chung
- Tổ chức bệnh viện
- Ban giám đốc
- Khối phòng ban
- Các khoa hệ nội
- Khoa Cấp cứu chống độc
- Khoa Truyền nhiễm
- Khoa Nội A - Lão học
- Khoa Nội tiết
- Khoa Tim mạch
- Khoa Y học cổ truyền
- Khoa Khám bệnh theo yêu cầu
- Khoa Điều trị theo yêu cầu
- Khoa Vật lý trị liệu - Phục hồi chức năng
- Khoa Nội tổng hợp
- Khoa Nhi
- Khoa Hồi sức tích cực
- Khoa Nội Thận - Tiết niệu - Cơ - Xương - Khớp
- Khoa Da liễu
- Khoa Khám bệnh
- Khoa Ung bướu - Y học hạt nhân
- Các khoa hệ ngoại
- Các khoa cận lâm sàng
- Các thành tích đạt được
- Danh bạ điện thoại
- Tin tức và sự kiện
- Đào tạo chỉ đạo tuyến
- Dịch vụ khám và điều trị
- Thông tin y dược
- Tư vấn giáo dục sức khỏe
- KQ Khảo Sát



Dùng thuốc và chăm sóc trẻ F0 tại nhà - những điều phụ huynh cần biết
Ngày đăng: 09/03/2022 - Lượt xem: 1714
Ngày đăng: 09/03/2022 - Lượt xem: 1714
Số ca nhiễm COVID-19 trẻ em những ngày gần đây tăng cao chóng mặt. Về lý thuyết thì tỉ lệ trở nặng/nguy kịch/tử vong rất thấp. Nhưng điều này chỉ xảy ra khi không có tình trạng quá tải và nguồn lực vẫn đủ để tập trung chữa trị các ca bệnh nặng.
Khi hệ thống y tế quả tải thì các con số này sẽ đội lên cao. Hiện nay trên mạng xã hội lan truyền nhiều phương thức chữa trị COVID-19 cho trẻ em. Có những người có tầm ảnh hưởng, nhưng viết rất phi khoa học. Ví dụ như họ khuyên không cho trẻ vui chơi chạy nhảy mà nên cho xem tivi dài giờ để giữ trẻ ngồi im; chỉ nên cho trẻ ăn cháo; 38 độ C đã khuyến khích phụ huynh cho con hạ sốt; không cho trẻ tập thể dục; lau ấm, tắm nước ấm, ngâm mình trong bồn nước ấm…
Trên cương vị là bác sĩ chuyên khoa nhi, chúng tôi tóm lược những nét cơ bản về điều trị, chăm sóc, theo dõi trẻ F0 tại nhà một cách đơn giản nhất. Phụ huynh cần lưu ý những khái niệm sau để tránh phạm những điều cấm kỵ khiến bệnh trẻ nặng hơn:
Theo dõi nhiệt độ cũng như tình trạng của trẻ và thông báo với bác sĩ hằng ngày.
1. Thuốc điều trị COVID-19 đặc hiệu
Những thuốc tuyệt đối KHÔNG được tự ý cho con sử dụng gồm:
- Thuốc kháng virus.
- Thuốc kháng viêm corticoid, bao gồm: Dexamethasone, betamethasone, prednisolone, methylprednisolone (medrol).
- Thuốc kháng đông máu.
- Thuốc kháng sinh (trừ khi có bằng chứng bội nhiễm được bác sĩ xác nhận và kê đơn thuốc).
2. Các biện pháp hỗ trợ điều trị F0 là trẻ em
2.1. Thuốc hạ sốt
Sốt là phản ứng có lợi của cơ thể, giúp hệ miễn dịch chống lại virus, việc cố tình hạ nhiệt bằng mọi cách vô tình ức chế hệ miễn dịch, khiến virus thoải mái phát triển và bệnh có nguy cơ nặng hơn. Chỉ nên hạ sốt khi trẻ sốt trên 38.5 độ C.
- Thuốc hạ sốt có thể dùng: Paracetamol 15mg/kg/lần, cách 4-6 giờ/lần nếu trẻ vẫn sốt. Ngày không quá 5 lần.
- Ibuprofen 10mg/kg/lần. Cách 6-8 giờ/lần nếu trẻ vẫn sốt, ngày không quá 3 lần.
Lưu ý: Ưu tiên dùng thuốc hạ sốt paracetamol trước. Trường hợp không đáp ứng với paracetamol thì có thể dùng ibuprofen. Ibuprofen chỉ dùng khi khi bác sĩ đã loại trừ bệnh sốt xuất huyết.
Lưu ý đặc biệt: Với trẻ thừa cân béo phì, liều thuốc cần được điểu chỉnh dựa trên cân nặng lý tưởng. Báo cho bác sĩ của con bạn để tính cân nặng lý tưởng cho bé.
2.2. Bù oresol
Nếu trẻ ói, tiêu lỏng thì có thể cho trẻ uống oresol để bù nước và điện giải. Chỉ nên cho trẻ uống từng ngụm (muỗng) nhỏ sau mỗi lần trẻ ói hoặc tiêu lỏng, cho đến khi trẻ từ chối. Có thể dùng nước dừa tươi thay thế nếu trẻ không uống oresol. Trẻ dưới 6 tháng ưu tiên bù bằng sữa mẹ, nên hỏi ý kiến bác sĩ trước khi thực hành bất cứ hành động nào.
2.3 Vitamin D
Nên cung cấp đủ theo nhu cầu mỗi ngày. Cụ thể, trẻ dưới 1 tuổi 400IU/ngày. Trẻ trên 1 tuổi 600IU/ngày.
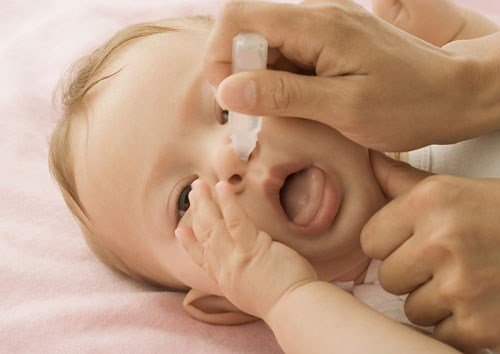
2.4. Vệ sinh mũi, họng
Nên vệ sinh mũi bằng các dung dịch nước muối ưu trương (khi nghẹt mũi nhiều) và đẳng trương, giúp trẻ dễ thở, ngủ được, bú được hơn. Trẻ lớn có thể khò họng bằng nước muối sinh lý.
Vệ sinh mũi cho trẻ.
3. Một số loại thuốc không cần thiết sử dụng
3.1. Thuốc giảm ho: Vì ho là một phản xạ có lợi, do đó không cần thiết phải sử dụng siro ho thảo dược để ức chế ho. Nếu trẻ ho nhiều đau rát cổ họng có thể dùng nước ấm, mật ong (nếu trẻ trên 1 tuổi) nước lê, táo, tần dày lá… để làm dịu tình trạng rát họng. Nếu trẻ ho nhiều, ảnh hưởng đến ăn, ngủ khiến trẻ quấy khóc, trước khi cho trẻ sử dụng thuốc ho, kể cả là siro thảo dược đều cần tư vấn bởi bác sĩ.
3.2. Vitamin tổng hợp, vitamin C, kẽm, các thực phẩm chức năng được cho là tăng đề kháng, không cần thiết phải cho trẻ uống, bởi tác dụng không hẳn như lời quảng cáo. Việc ép trẻ phải uống quá nhiều loại thuốc sẽ khiến trẻ sợ hãi, phản ứng lại với việc uống thuốc, hoặc trẻ "no" vì thuốc sẽ không muốn ăn thức ăn.
3.3. Không nhất thiết phải sử dụng men vi sinh, trừ khi trẻ bị tiêu chảy và đã có ý kiến tư vấn của bác sĩ.
3.4. Không cho trẻ nhỏ xông dưới bất kỳ hình thức nào, bởi khi xông vừa không có tác dụng như mong muốn mà còn có nguy cơ gây bỏng cho trẻ.
3.5. Không cần thiết dùng các thuốc tác động lên đờm.
4. Chăm sóc trẻ F0 tại nhà
- Chế độ vận động: Trẻ trên 6 tuổi vận động, thể dục nhẹ nhàng trong nhà. Tránh nằm ì một chỗ, tránh các hoạt động nặng gắng sức. Trẻ dưới 6 tuổi cho hoạt động tự do.
- Tập thở: Trẻ lớn 5-6 tuổi trở lên, hướng dẫn trẻ ngồi thẳng lưng, hít vào sâu từ từ bằng mũi, cho căng giãn hết lồng ngực, nín thở 3-5 giây, thở ra chậm nhẹ bằng miệng. Ngày làm 3 lần, mỗi lần 5 phút.
- Bù dịch: Trẻ còn bú mẹ thì bú mẹ tích cực. Trẻ lớn hơn khuyến khích uống nhiều nước. Ưu tiên nước lọc, có thể dùng nước trái cây, không uống nước ngọt công nghiệp.
- Dinh dưỡng: Ăn như bình thường, giữ mô hình ăn uống cũ (đúng giờ cho ăn), cho bé ăn món bé thích, hạn chế bánh kẹo ngọt. Khuyến khích trẻ ăn nhiều rau xanh, trái cây.
- Sinh hoạt: Cố gắng giữ vững mô hình sinh hoạt, giờ ăn/chơi/ ngủ… Tránh xáo trộn vì trẻ sẽ bị stress, biếng ăn, táo bón…
- Chăm sóc cảm xúc: Chăm sóc cảm xúc cho cha mẹ là chăm sóc cảm xúc cho con. Cha mẹ lạc quan, vui vẻ, tổ chức các hoạt động giải trí cùng con, không hù dọa, không quá nuông chiều, không xem/nói về các tin xấu về COVID-19.
5. Theo dõi trẻ F0 tại nhà
Nhìn chung, trẻ em bệnh thường nhẹ và tự phục hồi. Nhưng vẫn có những trẻ trở nặng, nhất là trẻ có yếu tố nguy cơ sau thì cần theo dõi chặt sẽ hơn so với trẻ có sức khỏe bình thường:
- Trẻ đẻ non, cân nặng thấp.
- Béo phì, thừa cân.
- Đái tháo đường, các bệnh lý gene và rối loạn chuyển hoá.
- Các bệnh lý phổi mạn tính, hen phế quản, ung thư (đặc biệt là các khối u ác tính về huyết học, ung thư phổi…).
- Bệnh thận mạn tính.
- Ghép tạng hoặc cấy ghép tế bào gốc tạo máu.
- Bệnh tim mạch (tim bẩm sinh, suy tim, tăng áp phổi, bệnh động mạch vành hoặc bệnh cơ tim, tăng huyết áp).
- Bệnh lý thần kinh (bao gồm cả chứng sa sút trí tuệ, rối loạn tâm thần).
- Bệnh hồng cầu hình liềm, bệnh thalassemia, bệnh huyết học mạn tính khác.
- Các bệnh lý suy giảm miễn dịch bẩm sinh hoặc mắc phải.
- Bệnh gan.
- Đang điều trị bằng thuốc corticoid hoặc các thuốc ức chế miễn dịch khác.
- Các bệnh hệ thống( lupus ban đỏ, viêm khớp thiếu niên…)
Cho trẻ nhập viện khi có bất kỳ dấu hiệu nào sau đây:
- Thở nhanh (nên quan sát và đếm khi thân nhiệt dưới 38 độ, trẻ nằm yên hay ngủ yên, vì khi sốt trẻ sẽ thở nhanh).
- Li bì, lờ đờ, bỏ bú/ăn uống (cần xem có phải trẻ mệt do sốt không, nếu cho hạ sốt vào trẻ chơi lại thì không phải dấu hiệu này).
- Khó thở, cánh mũi phập phồng.
- Tím tái môi đầu chi.
- Rút lõm lồng ngực.
- SpO2 < 95% ( cần kiểm tra yếu tố sai sót do kỹ thuật đo).
- Trẻ lớn than đau ngực hoặc tức ngực.
- Đau bụng nặng.
- Mệt đến mức không ngồi dậy được.
Nên liên hệ bác sĩ nhi khoa trước khi gọi cấp cứu hay vào viện.
Bệnh có thể trở nặng vào các ngày từ ngày 3-8, khi mà các triệu chứng sốt đã giảm, do vậy phụ huynh phải đặc biệt để tâm đến trẻ vào những ngày này. Không được thấy trẻ hết sốt mà chủ quan. Nên có sự liên lạc với bác sĩ nhi khoa và cung cấp cho bác sĩ những thông tin sau mỗi ngày (1-2 lần):
- Trẻ chơi thế nào? Giảm bao nhiêu% so với ngày thường?
- Trẻ sốt thế nào? Theo cơn hay liên tục, cao nhất bao nhiêu, đáp ứng hạ sốt không?
- Nhịp thở, kiểu thở ra sao? (lý tưởng là cung cấp video nhịp thở chuẩn cho bác sĩ).
- SPO2 bao nhiêu%?
6. Khi nào không cần cách ly trẻ nữa?
Sau 10-14 ngày kể từ ngày có triệu chứng, trẻ có thể được test PCR. Nếu âm tính trẻ có thể đi học hoặc tiếp xúc lại với người không nhiễm.
7. Hội chứng viêm đa cơ quan và hội chứng COVID-19 kéo dài ở trẻ em
Có 2/100.000 trẻ em có hội chứng viêm đa cơ quan (MIS-C), nếu không phát hiện chữa trị kịp thời có thể dẫn tới tử vong.
* Trong vòng 2 tháng kể từ ngày nhiễm COVID-19, nếu trẻ có những biểu hiện sau phải nghĩ tới trẻ bị MIS-C:
- Sốt dai dẳng > 3 ngày.
- Triệu chứng viêm ở một loạt các cơ quan khác:
+ Tiêu hóa: Ói mửa, đau bụng, tiêu chảy
+ Tuần hoàn: Hạ huyết áp, chóng mặt
+ Thần kinh: Giảm nhận thức
+ Da: Phát ban
+ Niêm mạc: Đỏ mắt, môi, lưỡi dâu, phù tay chân…
+ Xét nghiệm: Kèm theo các rối loạn viêm, đông máu trên xét nghiệm…
- Không lý giải được bằng nguyên nhân khác.
*Tình trạng hậu COVID-19 chưa được hiểu biết nhiều. Các biểu hiện thường thấy ở trẻ lớn từ 6 tuổi trở lên. Trẻ nhỏ khó nhận ra.
- Biểu hiện hô hấp kéo dài:
+ Đau ngực.
+ Ho.
+ Khó thở khi gắng sức.
Hậu COVID-19 có thể kéo dài hơn 3 tháng.
Với trẻ trên 6 tuổi triệu chứng kéo dài thì cần kiếm tra phổi bằng Xquang, CT, hô hấp ký…
- Biểu hiện tim mạch:
+ Đau ngực khó thở
+ Nhịp tim không đều
+ Mệt mỏi.
Thanh thiếu niên có triệu chứng kéo dài trong vòng 6 tháng cần kiểm tra kỹ trước khi đi học/tham gia thể thao.
- Các biểu hiện khác:
+ Vấn đề về phát triển hiếm xảy ra: Đột quỵ, viêm não, thay đổi khả năng chú ý, lời nói, bài tập, vận động, tâm trạng.
+ Mệt mỏi tâm thần (sương mù não).
+ Mệt mỏi thể chất
+ Nhức đầu.
+ Trầm cảm.
+ Triệu chứng đái tháo đường.
Theo Báo Sức khoẻ đời sống

Hình ảnh hoạt động nổi bật

Video Bệnh viện

Trang thiết bị hiện đại

Các dịch vụ kỹ thuật cao

Dịch vụ khám, điều trị theo yêu cầu

Liên hệ / Gửi câu hỏi

Thống kê truy cập
Online: 115
Tổng lượt truy cập: 23722148
Hôm nay: 5370













 Phẫu thuật thay khớp vai nhân tạo
Phẫu thuật thay khớp vai nhân tạo Thay máu sơ sinh do bất đồng nhóm máu
Thay máu sơ sinh do bất đồng nhóm máu Tán sỏi niệu quản ngược dòng Laser
Tán sỏi niệu quản ngược dòng Laser Phẫu thuật Cột sống
Phẫu thuật Cột sống

















